Клещевой энцефалит – симптомы, заражение, лечение и профилактика

Причины клещевого энцефалита
Главный возбудитель клещевого энцефалита – РНК-содержащий вирус, который относят к роду флавивирусов. Внешне он похож на круглые частицы с маленьким выступами. Флавивирус в два раза меньше вируса гриппа и в 4 раза меньше кори. Именно такие минимальные размеры позволяют вирусу моментально проникать в организм, проходя барьеры иммунной системы.
Особенностью вируса можно назвать его неустойчивость против высоких температур, а также ультрафиолета и дезинфицирующих препаратов. Например, во время кипячения вирус погибнет спустя 2 минуты. Вирусу крайне непросто оставаться дееспособным в жаркую и сухую погоду, поэтому он редко встречается в районе тропиков и субтропиков.
По-другому происходит при низких температурах воздуха. В холодном воздухе вирус вполне жизнеспособный и активен к размножению. Стоит отметить и особенность нахождения вируса в кисломолочной среде: там он останется способным к действию на протяжении 2 месяцев и даже дольше.
В естественных условиях основным переносчиком флавивируса является иксодовый клещ. Кроме человека, он поражает домашних питомцев и крупный рогатый скот. Поэтому специалисты отмечают два пути заражения:
- прямым путем (в этом случае заражение происходит после укуса клеща либо же во время его раздавления при удалении с кожных покровов);
- во время употребления молочных продуктов, содержащих вирус и не прошедших необходимую обработку высокими температурами.
СПРАВКА! Отметим, что риск развития недуга возрастает с увеличением времени нахождения клеща не теле человека.
Самый опасный период для человека – это конец весны и начало осени. Именно в эти периоды количество иксодовых клещей возрастает из-за высокой влажности и невысокой температуры воздуха. Подцепить клеща можно, просто прогуливаясь по парку или лесу. Сейчас большое количество клещей фиксируется даже в зоне городских аллей.
ВНИМАНИЕ! Вирус не передается от зараженного человека другому здоровому человеку.
Симптомы клещевого энцефалита
Клещевой энцефалит может развиваться в острой или хронической форме. Можно также выделить неочаговую острую форму, при которой клиническая картина не позволяет определить конкретную поврежденную часть нервной системы, и очаговую, симптоматика которой дает возможность определить локализацию поражения.
Также выделяют легкую, среднетяжелую и тяжелую форму заболевания.
Инкубационный период у флавивируса составляет две недели, но иногда он длится и целый месяц. В этот период предвестники заболевания появляются крайне редко, но может быть слабость в конечностях, общее недомогание, проблемы со сном, онемение кожи, головные боли, легкое подташнивание.
Заболевание проявляется резкими симптомами: высокой температурой и интоксикацией (бессонницей, сильной слабостью, быстрой утомляемостью). Также с первых дней развития болезни появляются характерные признаки раздражения оболочки головного мозга (сильная головная боль, тошнота, рвотные позывы, а также невозможность прижать подбородок груди).
Затем больной ощущает заторможенность, покраснение кожи в верхней части тела, спутанность сознания. У больного начинают болеть мышцы, причем сильнее всего болит в той зоне, где потом будут фиксироваться нарушения движения, онемение, жжение или ощущение мурашек.
В ходе развития заболевания проявляются симптоматика, характерная для определенной формы протекания поражения. Клещевой энцефалит имеет несколько клинических вариантов протекания:
- Лихорадка. Продолжается она обычно не дольше 5 дней. Наблюдается общая интоксикация, но нервная система не поражается. При правильном лечении лихорадочной формы выздоровление наступает быстро.
- Поражение оболочки головного мозга. К сожалению, эта форма зачастую встречается у взрослых. Проявляется форма сильной головной болью, перенести которую очень сложно. Больного мучают головокружение, рвотные позывы и тошнота (причем после очередного приступа рвоты легче не становится). Через пару дней начинается светобоязнь, заторможенность и вялость. Высокая температура тела и общее лихорадочное состояние могут держаться в течение двух недель. При этом прогнозы на выздоровление благоприятные.
- Поражение оболочки и вещества мозга. В этом случае ко всем вышеперечисленным симптомам добавляется еще и нарушение движения конечностей (иногда ситуация доходит до паралича). Нарушаются слух, зрение, речь, а также затрудняется процесс глотания. Редко возникают припадки судорог. Больной часто теряет во времени и пространстве, зачастую наблюдаются галлюцинации и бред. Процесс восстановления затягивается, а нормальное движение конечностей может так и не вернуться. К сожалению, при такой тяжелой форме заболевания возрастает риск летального исхода.
- Поражение спинного мозга. Наблюдается нарушение движений (параличи) в конечностях и шейных мышцах.
- Поражение нервных корешков. Развивается нарушение движения конечностей и их чувствительности.
Отдельно стоит отметить клещевой энцефалит, который протекает с двухволновым течением лихорадки. Первое повышение температуры будет незначительным, появятся симптомы интоксикации и раздражения мозговых оболочек. А спустя две недели проявится клиническая картина поражения нервной системы. Прогноз благоприятный, однако фиксируются случаи летального исхода.
Диагностика
Для постановки диагноза врач опрашивает пациента, собирая данные о симптоматике. Затем обязательно отправляет больного на клинические исследования:
- клинический анализ крови;
- ликвора и иммуноферментный анализ крови;
- спинномозговая пункция;
- полимеразная цепная реакция крови.
Лабораторные исследования позволяют подтвердить или опровергнуть предварительный диагноз, а также предположительные причины заражения. В полученных данных исследования учитывается не только количество антител, но и скорость их увеличения за единицу времени.
Во время осмотра невролог собирает клиническую картину благодаря следующим данным:
- жалобы пациента;
- последовательность симптоматики;
- осмотр пациента для определения зоны поражения органов, а также систем органов больного.
При диагностировании обязательно берется во внимание информация об эпидемиологической ситуации. Для этого у больного собирают данные о месте проживания и частого нахождения, его профессии, питании, в том числе употреблении сезонных продуктов, из-за которых вирус мог попасть в организм.
Врач осматривает кожные покровы, особенно те участки, на которых, возможно, был иксодовый клещ.
Лечение клещевого энцефалита
Стоит отметить, что при развитии клещевого энцефалита не существует высокоэффективного этиотропного лечения. Больному во время острого периода протекания необходим строгий постельный режим с полным покоем, терапия, направленная на дезинтоксикацию.
Врач назначает пациенту рациональное питание и гормональную терапию. Также зачастую назначают препараты для улучшения мозгового кровообращения и витаминотерапию.
При тяжелой форме больного переводят в палату интенсивной терапии, назначают спазмолитики и средства для расслабления мышц.
В острый период протекания заболевания применяют меры патогенетической и симптоматической терапии, которые включают в себя:
- при интоксикации внутривенное введение изотонических растворов;
- при резком повышении температуры и в качестве профилактики появления судорожных припадков назначают нестероидные противовоспалительные препараты;
- противоаллергические медикаменты;
- препараты для улучшения микроциркуляции и антиагреганты.
В редких случаях на практике врач может назначить средства иммунотерапии, а также гамма-глобулины и иммуноглобулины. В некоторых случаях они помогают уменьшить симптоматику клещевого энцефалита. Однако не стоит надеяться, что средства могут улучшить ситуацию со здоровьем кардинально.
В период восстановления и для ускорения выздоровления применяются:
- усиленная терапия витаминами;
- антиоксидантные препараты;
- нейропротективные средства.
При хроническом протекании заболевания может назначаться витаминное и иммуностимулирующее лечение, а также прием адаптогенов и антигипоксантов.
За человеком, перенесшим клещевой энцефалит, устанавливается диспансерное наблюдение в течение трех лет. Периодически выздоровевшему нужно будет приходить на осмотры к неврологу и проводить назначенные обследования.
Прогноз и профилактика
При легких формах протекания клещевого энцефалита обычно врачи дают благоприятный прогноз. Однако при тяжелых формах заболевания врачи не исключают появление длительных, а иногда и пожизненных остаточных симптомов, которые сопровождаются проявлениями невротического характера, снижением физической и умственной активности, а также головными болями разной интенсивности. При тяжелой форме протекания прогнозы, как правило, неблагоприятны.
Лучшая и самая эффективная профилактика клещевого энцефалита – вакцинирование. Введение вакцины дает возможность предотвратить развитие болезни. Проводить вакцинацию можно любой зарегистрированной вакциной.
Обычно первая вакцинация проводится в осеннее время, потом — весной, после через год. Все последующие ревакцинации проводятся раз в три года. Возможно определение уровня антител в организме и коррекция графика. Вакцинация обеспечивает практически 100% защиту от заболевания при заражении вирусом. Существуют и экстренные введения вакцины, но их эффективность значительно ниже.
При укусе иксодовым клещом невакцинированного человека в некоторых медицинских учреждениях вводят иммуноглобулин. Делать это необходимо в первые 96 часов после поражения клещом. Однако его безопасность и эффективность ставится под сомнение. Считается, что действие иммуноглобулина начинается в первые сутки после введения и сохраняется в течение месяца. После чего вводится вакцина.
Стоит отметить, что профилактика иммуноглобулином имеет противопоказания. Например, период беременности возможно введение препарата только после оценки рисков и информирования о них будущей мамы. Кроме того, у любого человека есть риск развития шокового состояния.
Экстренное вакцинирование целесообразно в том случае, если человек ни разу не болел клещевым энцефалитом и не был привит. Назначается тем пациентам, которые собираются посещать регионы, в которых сложилась опасная ситуация с клещевым энцефалитом. Вакцинация проводится заблаговременно — желательно за один-два месяца. После укуса иксодового клеща вакцинирование нежелательно.
Мероприятия неспецифической профилактики:
- во время прогулки в лесопарковой зоне надевать одежду, закрывающую все участки тела, обязательно надевать носки, прибегать к помощи репеллентов, направленных на отпугивание клещей;
- во время прогулки как минимум каждые часа осматривать одежду и кожные покровы на предмет наличия клеща;
- централизованно проводить регулярную обработку парковых и лесовых зон препаратами, предназначенными для борьбы с клещами.
При обнаружении присосавшегося клеща на теле не рекомендуется извлекать его самостоятельно. Лучше всего обратиться в отделение травматологии для профессионального и безопасного извлечения насекомого. После этого клеща отправят на исследования для определения заражения вирусом.
Как только клещ будет извлечен, нужно обратиться в инфекционное отделение для осмотра, полного обследования и получения рекомендаций по профилактическим мерам. Оставлять ситуацию без внимания ни в коем случае нельзя.
Менингит: многоликий убийца
14 августа 2020
Менингит: многоликий убийца
- 3211
- 0,9
- 0
- 0
Добавить в избранное
 Обзор
Обзор
Менингит — опаснейшее заболевание, часто приводящее к инвалидности или смерти. Рисунок в полном размере можно посмотреть по ссылке.
Автор
Редакторы
- Вакцины
- Вирусология
- Здравоохранение
- Медицина
- Микробиология
- Фармакология
Все знают, что менингит — очень опасная болезнь, но, тем не менее, часто возникает вопрос, стоит ли вакцинироваться от нее, ведь она не так уж и распространена в наших широтах. В этой статье спецпроекта «Вакцинация» мы рассказываем, какими патогенами может вызываться менингит, что делать, если вы подозреваете, что заболели, и каким образом максимально обезопасить себя от этой болезни и избежать ужасных последствий.

Вакцинация
Генеральный партнер спецпроекта — Zimin Foundation.
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург), — а также Сергея Александровича Бутрия — педиатра, автора блога «Заметки детского врача».
Менингит — заразное заболевание, которое может развиться как самостоятельно, так и вследствие других болезней (например, иммунодефицитов, повреждений черепа, общего сепсиса). Свое название болезнь берет от латинского слова meningis, что означает «мозговая оболочка». В медицине под термином «менингит» врачи обычно подразумевают воспаление только мягкой оболочки мозга. Менингит может быть вызван огромным количеством патогенов: вирусами, бактериями и даже простейшими.
Оболочки головного мозга
Мозговая оболочка покрывает наш головной и спинной мозг и состоит из трех слоев: твердой оболочки, паутинной и мягкой (рис. 1). Твердая находится ближе всего к поверхности. Она состоит из соединительной ткани и срастается с надкостницей костей основания черепа и швами свода черепа. Паутинная оболочка находится под твердой и имеет вид тонкой паутины, состоящей из соединительной ткани. Кроме того, она содержит большое количество фибробластов и глиальные клетки. Мягкая оболочка находится ближе всего к мозгу, плотно к нему прилегая и повторяя все его борозды. Состоит из рыхлой соединительной ткани, пронизанной питающими мозг сосудами.
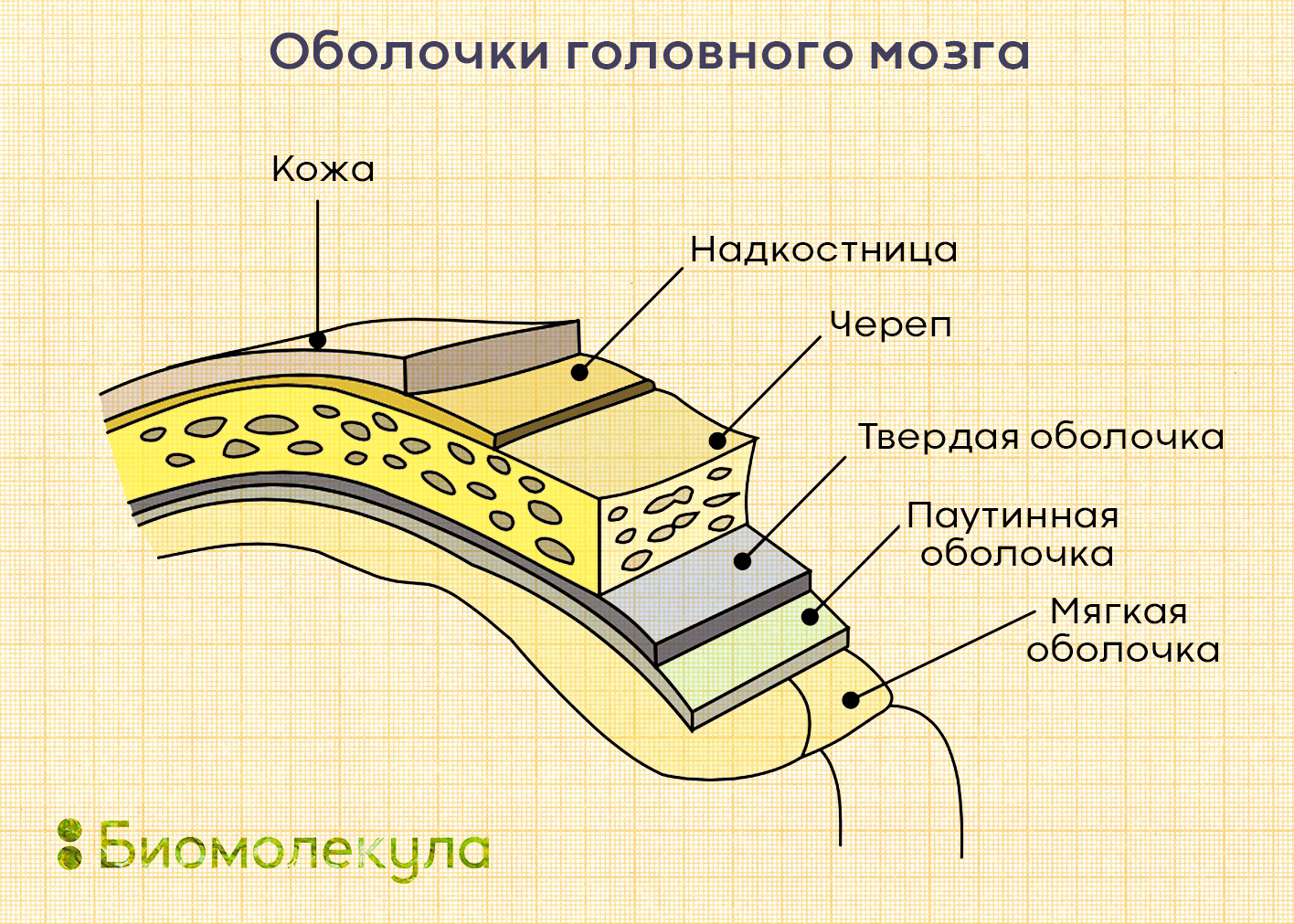
Рисунок 1. Оболочки головного мозга
Менингит может иметь серьезные последствия. «Когда дело касается менингита, то, чего ты не знаешь, может сильно тебе навредить», — пишет Джейми Шанбаум, американская параатлетка, которая перенесла менингококковый менингит в юности. Из-за менингококковой инфекции, самого известного возбудителя менингита, ей пришлось ампутировать ноги ниже колена, тем не менее она нашла в себе силы принять это и достигла успехов в велосипедном спорте.
Менингит сквозь века
История менингита начинается еще в древности (рис. 2) [1]. На протяжении столетий врачи и ученые исследовали эту болезнь и пытались изобрести способы ее лечения и диагностики. Очень важные открытия были совершены в XVIII и XIX веках, когда сначала Гаспар Вассо, Андре Мэтти, Элиза Норс описали патогенез эпидемического менингита, а затем Генрих Квинке применил и описал технику люмбальной пункции для ранней диагностики менингита, что позволило значительно продвинуться в сторону успешной борьбы с ним.

Рисунок 2. История менингита. Первые описания вспышек менингита: II в. до н.э. — Аретей, I в н.э. — Цельс, VII в. — Павел Эгинский. 1661 год. Британский ученый-медик Томас Уиллис впервые описал у пациентов «воспаление мозговых оболочек с постоянной лихорадкой». XVIII век. Шотландский врач Роберт Уайт сделал классическое описание туберкулезного менингита и его стадий, а Гаспар Вассо, Андре Мэтти, Элиза Норс описали патогенез эпидемического (менингококкового) менингита. XVIII–XIX века. Бактериолог Георг Йохманн из Германии и врач Саймон Флекснер из Америки впервые успешно применили терапию сывороткой крови иммунизированной против менингита лошади для лечения менингококкового менингита. 1891 год. Немецкий хирург Генрих Квинке впервые применил и описал технику люмбальной пункции спинномозговой жидкости для ранней диагностики менингита. XIX век. Определен спектр патогенов, вызывающих менингит, включая Streptococcus pneumoniae, Neisseria meningitidis и Haemophilus influenzae. XX век. Разработана терапия менингита антибиотиками, а также первая вакцина против бактериального менингита, вызванного патогенами Neisseria meningitidis и Haemophilus influenzae.
Кто вызывает менингит?
Менингит может иметь самое разное инфекционное начало. Вызывать его могут бактерии и вирусы, простейшие организмы и грибы. Тяжесть заболевания зависит в том числе от того, каким патогеном был заражен человек. Как правило, тяжело протекает бактериальный менингит, вирусный же заметно легче. Менингитом, вызванным простейшими и грибами, заболевают люди с серьезными нарушениями работы иммунной системы; при их отсутствии организм успешно борется с такими патогенами, и менингит развиться не успевает.
Бактериальный менингит
Наиболее распространенные патогены, вызывающие бактериальный менингит, — это бактерии Neisseria meningitidis и Streptococcus pneumoniae (рис. 3). Для разных регионов их встречаемость относительно всех случаев бактериального менингита варьирует в пределах 9–35% и 25–40% соответственно [2]. Кроме них в патогенезе бактериального менингита могут принимать участие Haemophilus influenzae, Escherichia coli, Listeria monocytogenes, Staphylococcus aureus, Streptococcus agalactiae (рис. 4).
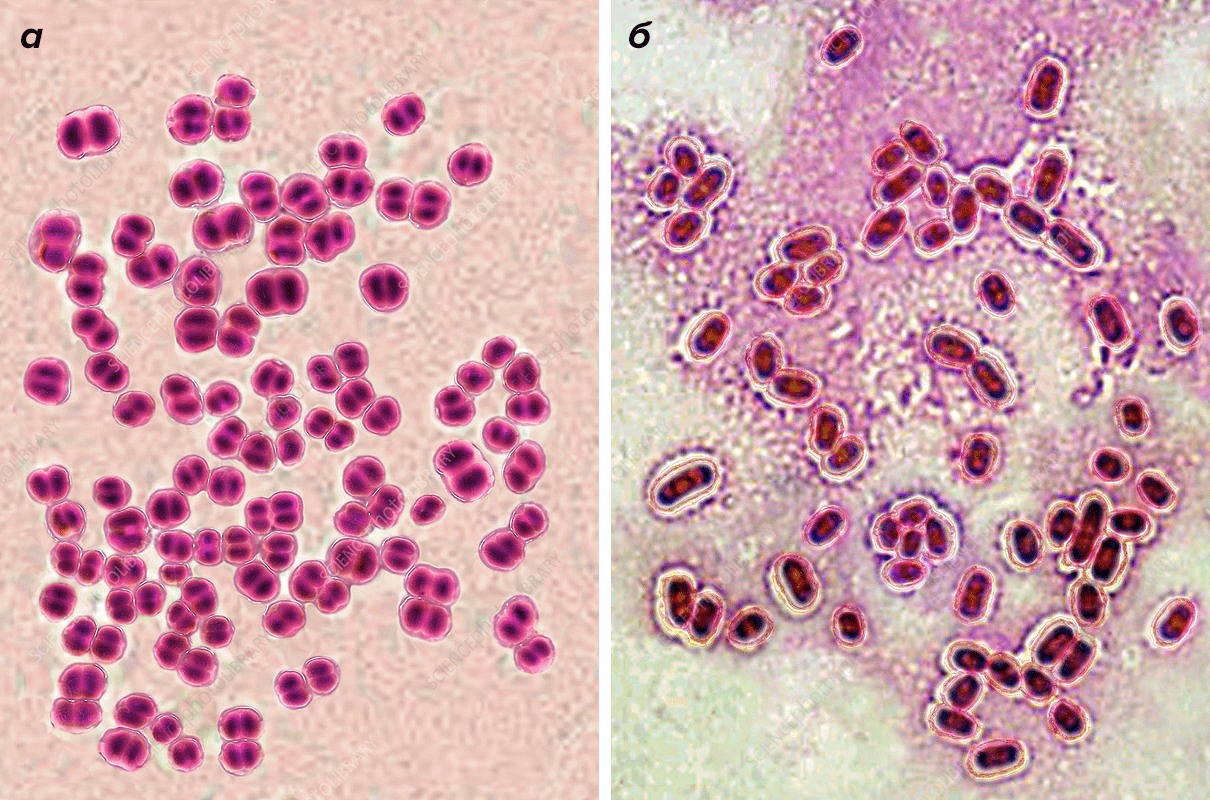
Рисунок 3. Основные бактериальные возбудители менингита: а — Neisseria meningitidis; б — Streptococcus pneumoniae
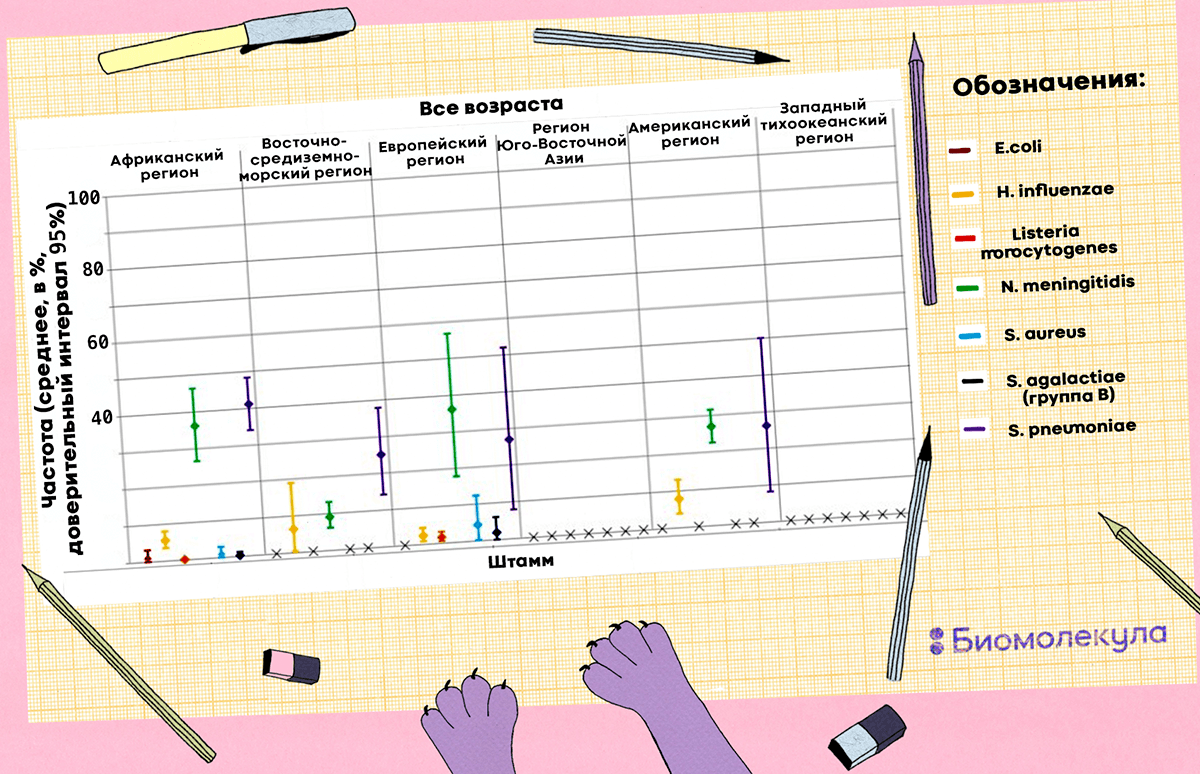
Рисунок 4. Частота встречаемости семи бактериальных патогенов, вызывающих менингит, относительно случаев заболевания по географическим регионам
В целом в мире ситуация по заболеваемости бактериальным менингитом неутешительная. Общее число случаев заболевания увеличилось с 2,5 до 2,8 миллионов за 26 лет (с 1990 по 2016 годы) [3]. Чаще всего эпидемии возникают из-за распространения бактерии N. meningitides [4]. Однако если посмотреть на заболеваемость не во время вспышек, а в «мирное» время, то чаще всего болезнь вызывает S. pneumoniae, а не N. meningitidis. Общую картину динамики заболеваемости на примере США можно отследить по графику на рисунке 5.

Рисунок 5. Заболеваемость менингитом, вызванным различными бактериями, с 1997 до 2010 года в США
В 1887 году Антон Вейксельбаум обнаружил бактерию Neisseria meningitidis (менингококк) в спинномозговой жидкости пациента с менингитом и предположил, что именно она является причиной болезни [5]. Так и оказалось. Под микроскопом бактериальные клетки располагаются попарно и окружены капсулой. Менингококк подразделяют на тринадцать серогрупп [6], шесть из которых вызывают опасное для человека заболевание. Это серогруппы A, B, C, W-135, X и Y. Смертность при менингококковой инфекции велика, она составляет 8–15% от числа заболевших. При этом выделяют две формы менингококковой инфекции: менингит и менингококковый сепсис (менингококцемию), причем последняя намного более опасна.
Формы менингококковой инфекции
Менингококковая инфекция может вызывать как менингит (около 50% случаев), так и менингококковый сепсис (35–40% случаев) а иногда и оба этих заболевания одновременно [7]. В остальных 10% случаев развиваются очаговые заболевания, например, пневмония или артрит. Менингококковый сепсис часто является причиной полиорганной недостаточности, поэтому смертность от него чрезвычайно велика (около 40%), а у 20% выживших наблюдаются серьезные неврологические нарушения, проблемы со слухом и зрением, а также частичная или полная ампутация конечностей.
В СМИ с завидной частотой появляются сообщения о гибели детей от менингококцемии. В 2019 году случилась трагедия — в Екатеринбурге от менингита скончался маленький мальчик. С момента повышения температуры до комы и смерти прошли всего одни сутки. В 2018 году по дороге из Петербурга в Москву плохо себя почувствовала девочка. Мать подозревала у нее ангину, а медики, осмотревшие ее в Твери, посоветовали доехать до Москвы. Когда уже в Москве был выявлен менингит, спасти ребенка не удалось.
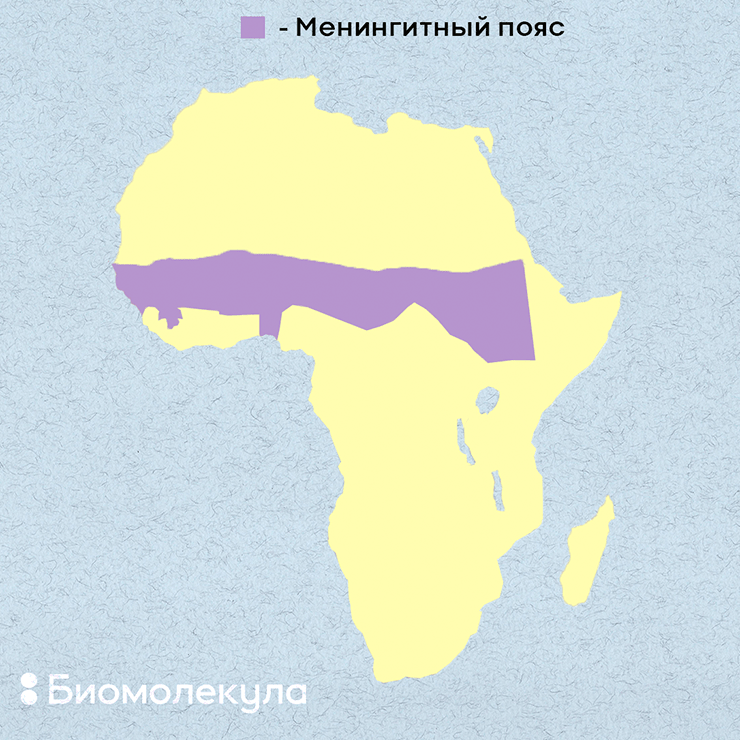
Рисунок 6. «Менингитный пояс» в Африке. В него попадают Сенегал, Мали, Буркина-Фасо, Нигерия, Нигер, Чад, Судан и другие страны.
Менингококковый менингит особенно распространен в Африке к югу от Сахары — в так называемом «менингитном поясе» (рис. 6), включающем 26 стран от Сенегала на западе до Эфиопии на востоке. Этому способствуют стесненные жилищные условия, антисанитария, неблагоприятные погодные условия. Так, пыль, поднимаемая там ветром в сухой сезон (с декабря по июнь), может вызывать повреждения слизистой носоглотки, создавая благоприятную почву для развития патогенных бактерий.
Распространение различных серогрупп менингококка различается в разных регионах. Например, в Европе преобладают серотипы В и С, в Африке — А, W-135, C, X (рис. 7).
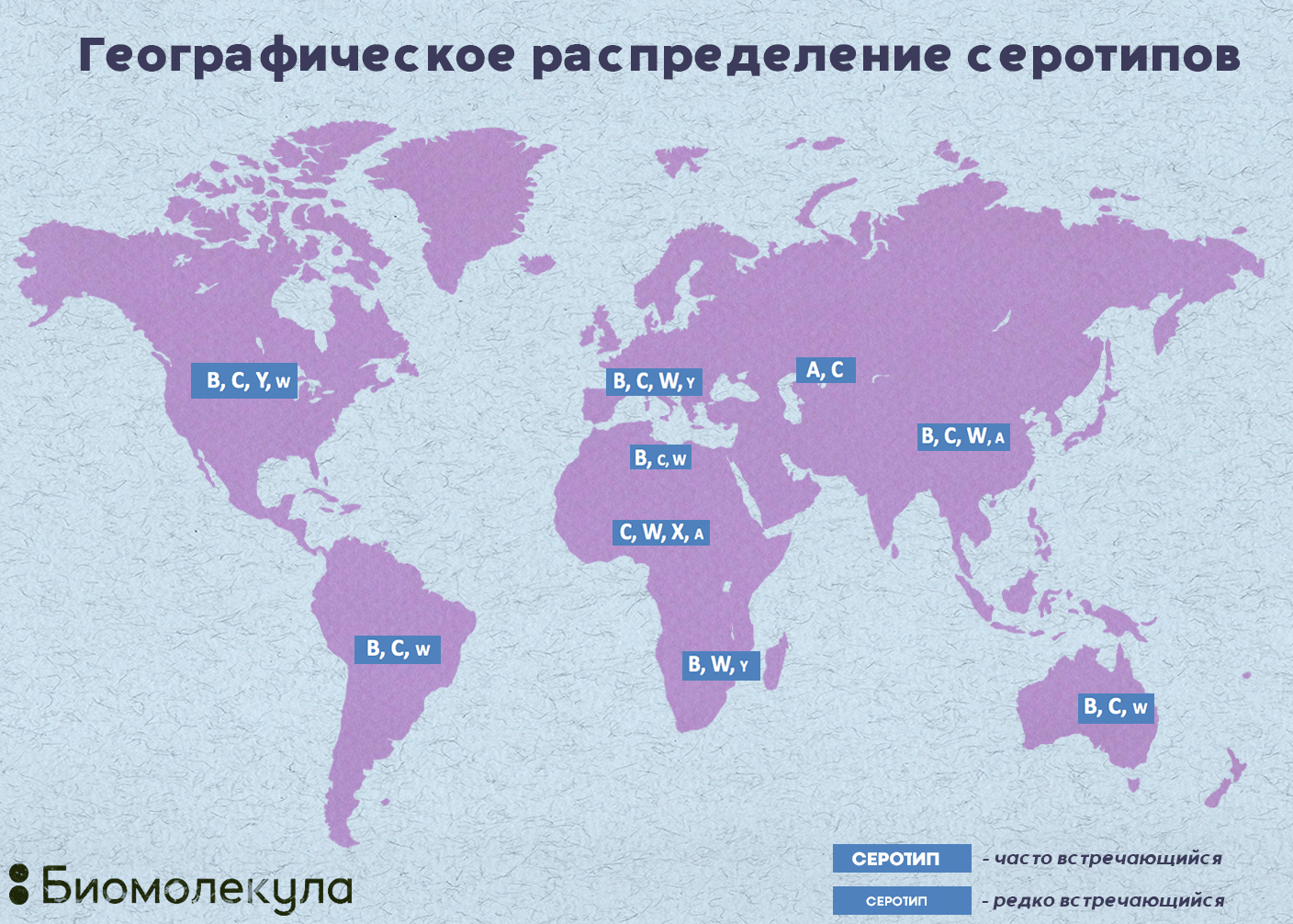
Рисунок 7. Географическое распределение серотипов Neisseria meningitidis. На территории России в эпидемический процесс вовлечены N. meningitidis серогрупп А, В и С, данные о распространенности других серогрупп немногочисленны [8].
Практически каждый год в Африке случается эпидемия менингококкового менингита, при которой заболевает от 25 до 200 тысяч человек [9]. За последние 30 лет случилось две крупные эпидемии. В 1996 году в странах менингитного пояса заболело около 100 000 человек, из которых 10 000 погибло. Не так давно, в 2009 году, произошла еще одна эпидемия. По данным ВОЗ, с января по март погибло более 1100 жителей Нигерии, Нигера, Буркина-Фасо и Мали, а заразились более 13 000. Сильнее всего пострадала Нигерия — 562 летальных случая и около 9000 заболевших. За первые месяцы 2020 года в Африке уже было зарегистрировано 1784 случая менингококкового менингита со смертностью 5%. Снизить опасность эпидемии может помочь своевременная и качественная вакцинация.
В России менингококковый менингит встречается не так часто, как в Африке и даже в Европе. На это влияет в том числе холодный климат, в котором возбудители не так активно распространяются. Однако и в нашей стране случаи заболевания выявляются регулярно, например, серотипы менингококка А и С вызывают около 54% случаев болезни.
По данным Роспотребнадзора, в настоящее время в России заболеваемость менингококковым менингитом растет, хотя ранее было отмечено многолетнее снижение. За два года, с 2016-го по 2018-й, она увеличилась на 40%. Это в том числе связано с тем, что вспышки заражения менингитом имеют некоторую цикличность, свойственную эпидемическому процессу. Частота менингококковой инфекции в 2018 году составила 0,7 человек на 100 тыс. населения.
Streptococcus pneumoniae, он же пневмококк, — бактерия семейства стрептококков [10]. Всего существует около 90 серотипов этой бактерии, однако более 70% заболеваний вызывают серотипы 6–11. Опасна эта бактерия не только тем, что она может вызвать менингит. На ее счету такие заболевания, как пневмония, синусит, заражение крови и ушные инфекции. Она является самой распространенной причиной менингита у детей старше 5 лет и у взрослых [11]. Опасаться этой бактерии точно стоит не меньше, чем менингококка. Она встречается во всем мире, однако чаще всего пневмококковый менингит поражает людей в Африке [12]. В России примерно 25% бактериальных менингитов приходится на пневмококковую инфекцию [13].
До введения вакцинации гемофильная палочка Haemophilus influenzae типа В (так называемый ХИБ), в норме обитающая в носоглотке, была самой частой причиной бактериального менингита у детей до 5 лет [14]. ХИБ распространена повсеместно, в России около 10% случаев бактериальных менингитов вызваны именно этим патогеном [15]. Около 5% заболевших менингитом, вызванным ХИБ, погибает даже в случае своевременного лечения антибактериальными препаратами (в группе с тяжелым течением — до 30%), а у трети выздоровевших наблюдаются серьезные нарушения слуха и другие неврологические осложнения на всю оставшуюся жизнь.
Туберкулезный менингит
Несколько особняком стоит менингит, развивающийся в результате заражения туберкулезом. Туберкулезный менингит практически никогда не возникает сам по себе, а появляется как вторичная патология при поражении органов бактерией Mycobacterium tuberculosis, или палочкой Коха (рис.  [16], [17], когда те распространяются из первичного очага по всему организму по кровеносным сосудам [17].
[16], [17], когда те распространяются из первичного очага по всему организму по кровеносным сосудам [17].

Рисунок 8. Бактерия Mycobacterium tuberculosis
BSIP/UIG, Getty Images
Некоторые врачи считают не совсем корректным название «туберкулезный менингит». Ведь помимо мозговых оболочек часто поражается и само вещество мозга. Поэтому правильнее называть такой менингит туберкулезным менингоэнцефалитом. Вместе с классическими патологическими изменениями в мозговых оболочках возникают еще и такие нарушения, как гидроцефалия (рис. 9а) и инфаркты мозгового вещества (рис. 9б) [18].
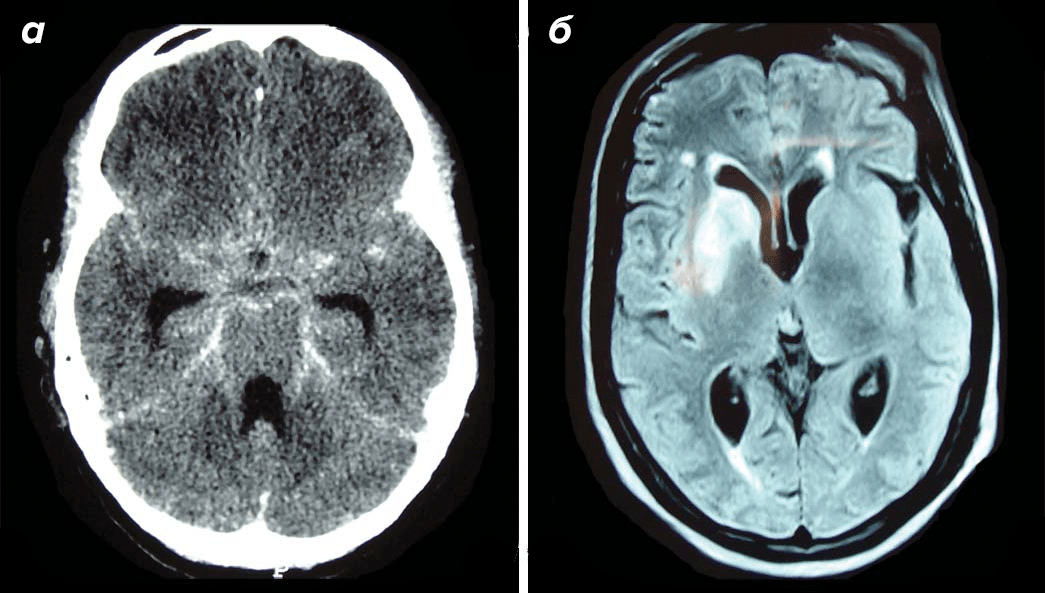
Рисунок 9. Поражения мозга при туберкулезном менингоэнцефалите. а — КТ 19-летнего пациента с туберкулезным менингоэнцефалитом с развившейся гидроцефалией. б — МРТ 56-летнего пациента, страдающего туберкулезным энцефалитом с инфарктом базальных ганглиев.
Сложность лечения туберкулезного менингита заключается в том, что менингеальные симптомы возникают намного позже самого заражения, поскольку болезнь развивается достаточно медленно. Из-за этого диагноз ставят поздно, и лечение в этот момент уже значительно затруднено.
Применение БЦЖ — вакцины против туберкулеза — хорошо защищает от заболевания туберкулезным менингитом. Согласно данным метаанализа, частота туберкулезного менингита в группах, вакцинированных БЦЖ, снизилась на 73%.
Вирусный менингит
Вирусный, или серозный менингит (также его иногда называют асептическим), протекает легче, чем бактериальный: у него не такая тяжелая симптоматика и более короткий период восстановления. Нередко вирусный менингит даже не требует госпитализации. Частота вирусного менингита в наших широтах — 1 на 100 тысяч человек [19], однако точное количество заболевших сложно оценить, поскольку часто люди переносят заболевание «на ногах», не прибегая к медицинской помощи и даже не зная о том, что заболели. Если заболевание протекает в легкой форме, то больной может поправиться самостоятельно через 7–10 дней. Чаще всего вирусным менингитом заболевают дети, а также люди с ослабленной иммунной системой (например, с иммунодефицитом или после химиотерапии).
Самыми распространенными вирусными возбудителями менингита являются энтеровирусы: вирус Коксаки и эховирус [20]. Второе по распространенности семейство вирусов, вызывающих воспаление мозговых оболочек, — герпесвирусы, чаще всего заражающие детей и молодых людей в развивающихся странах [21]. Вирус простого герпеса типа 1, помимо менингита вызывающий еще и генитальный герпес, является причиной так называемого рецидивного менингита, или менингита Молларета. Симптомы этой болезни схожи с классическими, однако возникают лишь на 2–5 день, а затем внезапно пропадают. Обычно у заболевших бывает около трех (иногда более) менингеальных приступов. Вирус варицелла-зостер также вызывает менингит, и, помимо него, ветрянку.
Такие патогены как вирус эпидемического паротита (свинки) [22] или вирус кори [23] тоже иногда приводят к развитию менингита . До широкого применения вакцины против свинки в Великобритании у 15% детей, страдающих эпидемическим паротитом, в виде осложнения развивался еще и менингит [24].
Менингит может также развиваться на ранних стадиях инфицирования ВИЧ. Именно поэтому при вирусном менингите желательно сделать анализ на ВИЧ, поскольку это может быть первым симптомом заражения. Если этого не сделать, то начало инфекции можно пропустить, и тогда ВИЧ проявит себя уже только развернувшимся СПИДом .
У пациентов с ВИЧ также может развиться так называемый криптококковый менингит, вызванный грибковой инфекцией Cryptococcus neoformans или же Cryptococcus gatti.
Помимо всех описанных вирусов, менингит могут вызывать также вирус гриппа, вирус лихорадки Западного Нила и вирус лимфоцитарного хориоменингита.
Для вирусного менингита характерны сезонные вспышки [20]. Например, энтеровирусы в умеренном климате чаще заражают людей летом или осенью. А вирус лихорадки Западного Нила, больше всего встречающийся в Северной Америке, активен в конце лета.
В сентябре 2018 года была зарегистрирована вспышка вирусного менингита: на Сахалине и в Сахалинской области около 50 детей попали в больницы с подозрением на серозный (вирусный) менингит. Позднее диагноз был подтвержден. Возраст пострадавших варьировал от 8 месяцев до 16 лет, а очагом заражения оказались два детских сада в Южно-Сахалинске. Вспышка на Сахалине окончилась удачно — случаев инвалидности и смерти не было.
Приблизительно в то же время случай менингита вирусной природы был обнаружен и на Урале. Болезнь зафиксировали в Тюмени и Екатеринбурге, а очаг инфекции — гимназию в Екатеринбурге, где заболел 21 ребенок, — Роспотребнадзор закрыл на карантин.
Протозойный менингит
Простейшие (или протозои)— группа эукариот, которые не относятся ни к животным, ни к растениям, ни к грибам. Протозойный менингит встречается значительно реже, чем бактериальный или вирусный, чаще всего на фоне серьезного иммунодефицита, например, при ВИЧ-инфекции [25], [26]. В остальных случаях, если иммунная система человека не ослаблена, менингит при заражении Тoxoplasma gondii не разовьется.
Как можно заразиться менингитом?
В основном менингит передается воздушно-капельным путем: если находиться рядом с больным человеком, который чихает или кашляет на вас, шансы заразиться довольно велики. В группы риска попадают люди со сниженным иммунитетом, курильщики (даже пассивные), люди, находящиеся в эндемичных по менингиту районах в местах большого скопления людей, а также люди возраста 0–5, 15–24 и старше 65 лет.
Для каждого возбудителя менингита есть свои нюансы распространения, приведенные в таблице 1.
| Возбудитель | Способ передачи инфекции |
|---|---|
| Neisseria meningitidis | воздушно-капельный |
| Streptococcus pneumoniae | воздушно-капельный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Haemophilus influenzae | воздушно-капельный |
| Listeria monocytogenes | фекально-оральный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Escherichia coli | фекально-оральный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Mycobacterium tuberculosis | ингаляционный/контактный, гематогенный |
| Picornaviridae | воздушно-капельный, фекально-оральный |
| Herpesviridae | воздушно-капельный, фекально-оральный, половой, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Toxoplasma gondii | при попадании ооцист из окончательного хозяина (кошки) в промежуточного хозяина — человека |
Классическим воздушно-капельным путем передаются основные возбудители менингита Neisseria meningitidis, Streptococcus pneumoniae и Haemophilus influenzae. Все эти бактерии живут в слизистой горла человека и распространяются с брызгами слюны. Довольно часто человек, в горле которого обитает менингококк, является лишь его носителем, однако при ослаблении иммунитета эта бактерия может попасть в кровоток и проникнуть в мозг, вызвав заражение. Носительство менингококка встречается примерно в 1–10% случаев, однако при эпидемии может возрасти до 25%. Аналогична ситуация и с пневмококком — он выявляется больше чем у половины населения [27].
В некоторых случаях стрептококк и кишечная палочка передаются от матери к ребенку при родах — при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери. При этом бактерии могут вызвать заражение новорожденного менингитом.
Бактерия Listeria monocytogenes может передаваться от человека к человеку через еду, воду или предметы бытового обихода, то есть фекально-оральным способом. Одна из главных опасностей в данном случае — грязные руки. Таким же способом передается и другой возбудитель менингита, Escherichia coli.
Туберкулезный менингит передается гематогенным способом — с током крови. При первичном или вторичном туберкулезе легких бактерии попадают в кровь и, проходя через гематоэнцефалический барьер, оказываются в мозгу.
Распространение вирусов, вызывающих менингит, аналогично. Большинство из них передается при близком контакте с инфицированным человеком (воздушно-капельным путем), через слизистые глаз, рта или через воду фекально-оральным способом. Некоторые вирусы (например, герпесвирусы) могут передаваться половым путем или от матери к ребенку при рождении.
Особый способ распространения у Toxoplasma gondii. Это простейшее развивается в основном и промежуточном хозяевах. Основным хозяином являются кошки, в кишечнике которых из цист, поглощенных животным, образуются ооцисты, попадающие затем в организм человека через фекалии и вызывающие различные поражения тканей, в том числе и менингит.
Диагностика и лечение менингита
Экстренная диагностика менингита в домашних условиях
При бактериальном менингите инкубационный период инфекции составляет 2–10 дней (как правило, около 4 дней). В это время чрезвычайно важно распознать, заболел ли пациент именно менингитом, так как раннее обращение за помощью позволяет существенно снизить вероятность тяжелых осложнений и избежать летального исхода. Помимо лабораторных исследований (о них ниже), заболевшие могут самостоятельно определить основные симптомы болезни и в случае возникновения подозрения на менингит срочно обратиться за помощью.
Общие симптомы менингита похожи на симптомы при некоторых простудных заболеваниях. Они включают в себя высокую температуру, головную боль и неприятные ощущения в мышцах. Более специфическими симптомами являются рвота, иногда спутанность сознания и чувствительность к свету. При заболевании они могут появляться в любом порядке и не обязательно все. Еще более специфическими симптомами являются ригидность затылочных мышц, а также симптомы Кернига и Брудзинского. Однако важно помнить об их низкой чувствительности (всего лишь 5%! [28]): их отсутствие отнюдь не дает гарантии, что пациент не болен менингитом. Поэтому важно использовать их для подтверждения болезни, но отнюдь не для ее исключения.
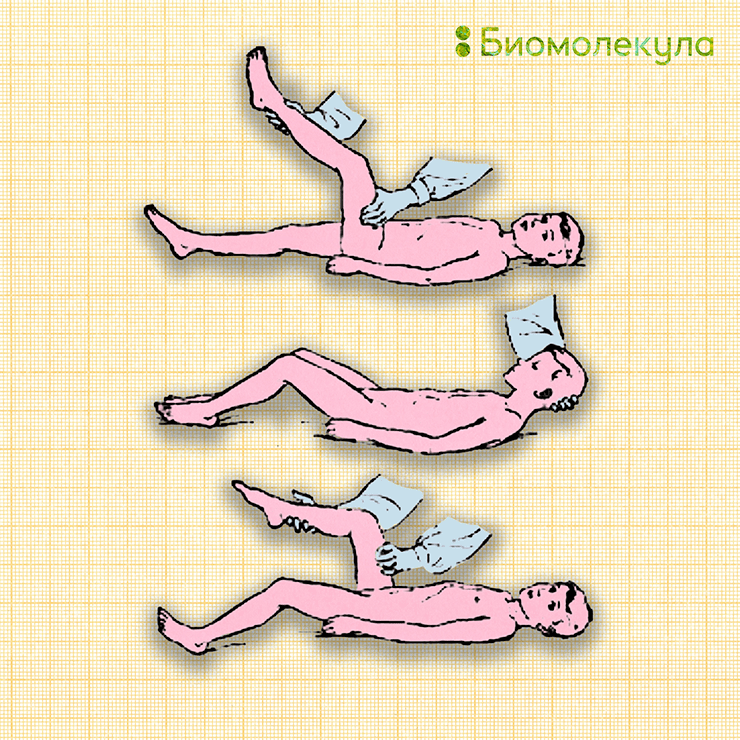
Рисунок 10. Специфические симптомы при менингите. Сверху вниз: симптом Кернига, верхний симптом Брудзинского, нижний симптом Брудзинского.
Симптом Кернига (рис. 10) заключается в том, что ногу пациента невозможно разогнуть в коленном суставе, когда она согнута в тазобедренном.
- верхний — при приведении головы к грудине ноги пациента непроизвольно сгибаются в тазобедренном и коленном суставах;
- средний — такой же эффект наблюдается при надавливании на лонное сочленение;
- нижний — при сгибании одной ноги в коленном и тазобедренном суставах вторая нога сгибается точно так же;
- щечный — при надавливании на щеки больного под скулами возникает поднятие плеч и сгибание предплечий, в результате чего тело пациента как бы повторяет форму креста; у грудных детей к этому может добавляться выбухание родничка.
Одним из наиболее характерных признаков менингококкового (как и пневмококкового) сепсиса служит возникновение геморрагической «звездчатой» сыпи (рис. 11). Отличить опасную сыпь от менее опасных часто помогает несложный стаканный тест. Если при нажатии стенкой стакана на пораженный участок кожи сыпь не исчезает — следует насторожиться; это могут быть и петехии/пурпура (травматические, от васкулита или от дефицита/дефекта тромбоцитов), но если у пациента есть лихорадка, интоксикация, головная боль и сыпь, не пропадающая от нажатия стаканом, — срочный осмотр врача для исключения менингококцемии совершенно необходим.
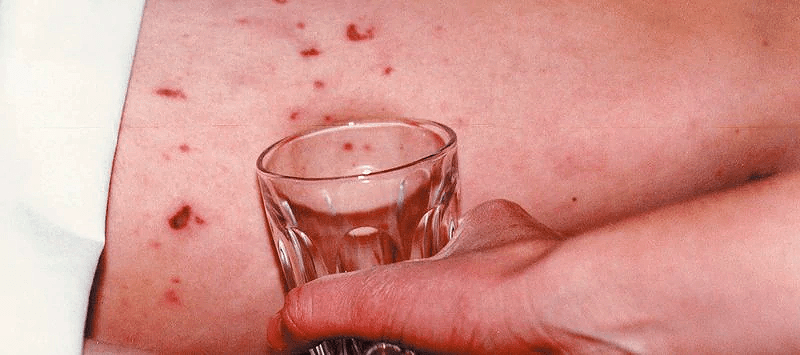
Рисунок 11. Стаканный тест (glass test). Если сыпь при прикладывании стакана не пропадает — это повод подозревать менингококковый сепсис и немедленно обратиться к врачу.
Однако сыпь бывает не во всех случаях болезни (и не всегда на ранних ее стадиях). Кроме того, даже если сыпь исчезает под давлением, однозначно исключить менингит нельзя, поэтому стаканный тест не следует использовать как абсолютный инструмент для диагностики менингококкового/пневмококкового сепсиса.
Если симптомы вирусного менингита напоминают симптомы гриппа, то туберкулезный менингит довольно сложно отличить от классического бактериального. В любом случае, при любых недомоганиях со схожими с менингитом симптомами стоит немедленно обращаться в больницу, ведь счет идет на часы.
Клиническая диагностика менингита
Для подбора корректной терапии необходимы клинические лабораторные тесты, ведь симптомы могут оказаться очень неспецифическими, и по ним одним сложно будет определить, каким типом менингита страдает пациент (и менингит ли это вообще).
Однако перед тем как приступить к лабораторной клинической диагностике, полезно бывает собрать историю болезни пациента: был ли контакт с зараженными менингитом людьми, путешествовал ли он в эндемичные по менингиту районы, и каков его иммунологический статус (страдает ли от ВИЧ или других иммунодефицитов), есть ли у пациента лекарственные аллергии, использовал ли он в последнее время антибиотики и т.д. Всё это поможет врачу точнее определить, болен ли пациент менингитом, и каково его происхождение.
Чтобы правильно диагностировать и распознать менингит с помощью лабораторных тестов, ВОЗ даже разработала многостраничную инструкцию, в которой описывается каждый конкретный способ диагностики, правила проведения тестов и их возможные результаты.
После сбора анамнеза проводится лабораторная диагностика менингита. Для этого больному делают люмбальную пункцию. Это процедура, в ходе которой при местном обезболивании забирают пробу спинномозговой жидкости для дальнейшего лабораторного исследования и диагностики заболевания. Наиболее удобным местом для проведения пункции являются промежутки между III и IV и между II и III поясничными позвонками. У взрослого человека спинной мозг заканчивается на уровне II поясничного позвонка, потому вероятность повреждения спинного мозга при этой процедуре минимальна.
Образец спинномозговой жидкости изучают, обращая внимание на:
- цвет спинномозговой жидкости (мутный цвет подтверждает бактериальную этиологию менингита);
- наличие, количество и морфологию клеток;
- концентрацию глюкозы;
- концентрацию белка;
- наличие бактерий и их видопринадлежность (определяется как по морфологическим, так и по генетическим особенностям);
и другие показатели, необходимые для точного определения возбудителя менингита.
Диагноз «бактериальный менингит» ставят при следующих результатах исследования:
- Концентрация глюкозы 200 мг/дл.
- Клеточный состав представлен в основном нейтрофилами, количество клеток превышает 1000 штук на 1 мкл.
Детям младше трех месяцев с температурой неизвестной этиологии люмбальную пункцию рекомендовано делать в обязательном порядке, поскольку симптомы менингита в этом возрасте чаще всего неспецифические, а риск того, что ребенок может пострадать от этого заболевания, очень велик.
Лечение
Лечение менингита подбирают в зависимости от того, какой патоген его вызвал. В основном это, конечно, внутривенное введение антибиотиков (пенициллина, ампициллина и цефтриаксона). В России для лечения гнойного менингита в качестве антибиотиков первого ряда рекомендуется принимать бензилпенициллин, цефтриаксон или цефотаксим. Если же бактерии-возбудители оказываются устойчивы к этим антибиотикам, то добавляют хлорамфеникол (левомицетин сукцинат) или ампициллин. Решение об их использовании принимают на основе результатов лабораторных тестов. Помимо антибиотиков необходимо обеспечить больному восполнение жидкости в организме, а в случае возникновения проблем с дыханием — кислородную маску.
Для ликвидации отека мозга врачи обычно начинают терапию кортикостероидами (дексаметазоном), что позволяет снизить вероятность осложнений на слуховой аппарат и других неврологических проблем.
Вакцинация от менингита
Вакцинация против менингита должна быть комплексной, поскольку возбудителей этой болезни очень много. Основными являются менингококк, пневмококк и гемофильная палочка типа В, поэтому мы остановимся на вакцинах, которые защищают именно от этих бактерий. Однако не стоит забывать и про вирусные менингиты, которые возникают в том числе как осложнения при заболевании корью [23] и эпидемическим паротитом [22]. Профилактическая вакцинация от этих болезней также чрезвычайно важна, им посвящены отдельные статьи нашего спецпроекта. Остальные возбудители (увы!) иммунопрофилактике не поддаются.
Виды вакцин
По своему составу вакцины против менингита можно разделить на три группы: белковые, полисахаридные и конъюгированные , [29]. От каждого из патогенов, вызывающих менингит, существует несколько вакцин различного состава. На примере вакцин от менингококка давайте посмотрим на их различия.
О том, какие бывают вакцины и чем они друг от друга отличаются, рассказано в статье «Разработка вакцин: чем и как имитировать болезнь?» спецпроекта [30]. — Ред.
Белковая вакцина используется для защиты от менингококка серотипа В. Дело в том, что полисахариды капсулы бактерии этой серогруппы схожи с полисахаридами в тканях нервной системы человека, что может привести к серьезным побочным реакциям на вакцину [31]. Поэтому в состав такой вакцины входят не полисахариды, а белок оболочки бактерии (см. табл. 2).
В случае полисахаридных вакцин иммунитет вырабатывается против полисахаридов капсул различных серогрупп менингококка. Полисахариды распознаются В-лимфоцитами без участия Т-клеток . В этом случае вырабатываются только «низкоэффективные» иммуноглобулины класса M, а переключение на синтез «высокоэффективных» иммуноглобулинов класса G не происходит. Не происходит и формирование иммунологической памяти, поэтому полисахаридные вакцины используются только когда иммунизацию нужно провести экстренно. Защита от менингококка в этом случае непродолжительна и длится около трех лет, а значит, раз в три года необходимо проходить ревакцинацию. Однако на эти вакцины иммунный ответ вырабатывается достаточно быстро, а их стоимость значительно ниже, чем у конъюгированных, поэтому при вспышке инфекции выгоднее и эффективнее использовать именно их.
Об основных типах иммунных клеток и их совместной работе при уничтожении возбудителей инфекции рассказано в статье «Иммунитет: борьба с чужими и своими» [32]. — Ред.
Конъюгированные вакцины от менингококка состоят из белка, соединенного с полисахаридом (опять же различных серогрупп менингококка). Такая вакцина вызывает у человека Т-клеточный и В-клеточный иммунные ответы и дальнейшее формирование иммунологической памяти, которая позволяет защитить вакцинируемого от заболевания менингитом на долгие годы (табл. 2) и, таким образом, гораздо лучше подходит для плановой вакцинации, чем полисахаридная.
Конъюгированные и белковая вакцины способствуют формированию коллективного иммунитета. Если привито большое количество людей (более 90% населения), то передача возбудителя от человека к человеку затруднена, что позволяет защитить тех людей, которым прививки противопоказаны.
| Свойство | Полисахаридная вакцина | Конъюгированная вакцина | Белковая вакцина |
|---|---|---|---|
| Т-клеточный ответ | нет | да | да |
| Иммунологическая память | нет | да | да |
| Стойкая защита | нет (защита до 3 лет) | да (5 лет и более) | да (длительность неизвестна) |
| Эффект ревакцинации* | нет | да | да |
| Коллективный иммунитет | нет | да | да |
| * Эффект ревакцинации — более интенсивный ответ организма на повторный контакт с антигеном | |||
Итак, против менингококка могут использоваться вакцины каждого из трех описанных выше типов, различающиеся в том числе и серотипами возбудителя, от которых они защищают. Так, полисахаридная четырехвалентная вакцина MPSV4 (Menomune) защищает от четырех серотипов менингококка (А, С, W-135, Y) и действует кратковременно. Menomune считается единственной вакциной, которую можно вводить взрослым пациентам старше 55 лет. Конъюгированная четырехвалентная вакцина MCV4 (Menveo или Menactra) защищает от четырех серотипов менингококка (А, С, W-135, Y) и может быть использована как для взрослых, так и для детей. Она позволяет обеспечить долговременную защиту организма. Вакцина MenB (Trumenba или Bexsero) также относится к конъюгированным вакцинам, однако вторым компонентом в ее составе является не полисахарид, а белок оболочки менингококка серотипа В — это единственная вакцина с таким спектром действия.
Против пневмококка используются полисахаридные и конъюгированные вакцины, например, полисахаридная вакцина PPSV23 (Pneumovax), защищающая от 23 серотипов и применяемая для вакцинации детей, конъюгированная вакцина PCV10 («Синфлорикс»), применяемая для вакцинации детей и защищающая от 10 серотипов, а также конъюгированная вакцина PCV13 (Prevenar), защищающая от 13 серотипов и взрослых, и детей. PCV13 и PCV10 ввиду того, что являются конъюгированными, вызывают более длительный и сильный иммунный ответ, поэтому единственное преимущество над ними PPSV23 — более широкий спектр серотипов.
Вакцины против гемофильной палочки типа В, как правило, многокомпонентны, то есть защищают не только от этого патогена, но и от некоторых других. Компонент, отвечающий за защиту от ХИБ, у них конъюгированный. Так, вакцина Hib/MenC (Menitorix) защищает также и от менингококка серотипа С, а DTaP/IPV/Hib/HepB (Infanrix hexa) — от дифтерии, столбняка, коклюша, гепатита В и полиомиелита.
Вакцинация от менингита в России
В России для защиты от пневмококка (всем детям) и гемофильной палочки В (только группам риска) предусмотрена плановая вакцинация. Обязательной же вакцинации от менингококка в Национальном календаре профилактических прививок нет, однако она предусмотрена для групп риска и по эпидемиологическим показаниям.
Согласно Национальному календарю профилактических прививок, вакцинация от пневмококка проводится всем детям трехкратно. В таблице 3 приведены все вакцины от пневмококка, доступные в России. Вакцинацию от гемофильной палочки типа В проводят детям, которые находятся в группе риска, а именно тем, кто страдает неврологическими заболеваниями или заболеваниями кишечника, детям с иммунодефицитами и детям в домах ребенка. Вакцинацию проводят четырежды: в 3, 4,5, 6 и 18 месяцев.
От менингококка в России зарегистрировано три вакцины: одна отечественная полисахаридная и две импортные конъюгированные — «Менактра» и «Менвео» (табл. 3). Бесплатную вакцинацию «Менактрой» проводят для лиц из групп риска, однако она также доступна платно для всех желающих. Жестких правил по графику вакцинации от менингококка нет. Производители зарубежных вакцин советуют прививать детей в возрасте от 2 месяцев курсом из трех прививок с перерывом в 2 месяца, а четвертую прививку проводить на втором году жизни (в 12–16 месяцев).
Для некоторых субъектов России вакцинация против менингококка доступна более широко, информацию об этом следует искать в локальных нормативных актах. Так, в Москве рассчитывать на бесплатную вакцинацию могут все дети 3–6 лет.
Противопоказания при вакцинации от менингита стандартные. Это симптомы любого острого заболевания, хроническое заболевание вне ремиссии и возникновение немедленных аллергических реакций на предыдущие введения вакцины.
| Патоген | Название вакцины | Тип вакцины | Схема вакцинации (дети) | Схема вакцинации (взрослые) |
|---|---|---|---|---|
| Пневмококк | «Синфлорикс» | 10-валентная конъюгированная | с 6 недель до 5 лет, схемы введения различаются в зависимости от возраста | не проводится |
| «Превенар 13» | 13-валентная конъюгированная | от четырех до одной дозы в зависимости от возраста; вакцинация проводится с 2 месяцев. | однократно | |
| «Пневмо 23», «Пневмовакс 23» | 23-валентная полисахаридная | первая вакцинация после 2 лет, ревакцинация каждые 5 лет | людям из группы риска — каждые 5 лет | |
| Гемофильная палочка типа В | «Акт-ХИБ» | полисахаридная конъюгированная | четырехкратно в возрасте 3, 4,5, 6 и 18 месяцев | не проводится |
| «Хиберикс» | полисахаридная конъюгированная | |||
| «Пентаксим» | конъюгированная, комбинированная с дифтерийной, столбнячной, коклюшной, полиомиелитной вакцинами | |||
| «Инфанрикс Гекса» | конъюгированная, комбинированная с дифтерийной, столбнячной, коклюшной, полиомиелитной вакцинами и вакциной против гепатита В | |||
| Менингококк | Вакцина менингококковая группы А | полисахаридная | с 1 года однократно, ревакцинация каждые 3 года | при эпидемиологической угрозе — однократно, ревакцинация каждые 3 года |
| «Менвео» | конъюгированная четырехвалентная | двукратно или четырехкратно в зависимости от возраста | однократно | |
| «Менактра» | конъюгированная четырехвалентная | двукратно с 9 месяца жизни |
Безопасность превыше всего
Вакцинация против менингита безопасна, но все же стоит помнить о редких нежелательных реакциях на прививку, не являющихся осложнениями и проходящих через некоторое время:
- покраснение и болезненность в месте укола;
- невысокая температура и озноб;
- тошнота или диарея;
- утомление и головная боль;
- боль в мышцах, суставах.
Полисахаридные вакцины исключительно редко вызывают даже небольшое покраснение в месте укола. Побочные эффекты на конъюгированные вакцины также возникают достаточно редко, но чуть чаще, чем на полисахаридные. Например, мышечная боль наблюдалась у 13% пациентов, вакцинированных «Менактрой», против 3% у вакцинированных полисахаридной вакциной [33].
В 2006 году несколько привитых пациентов в США пожаловались на то, что у них развился синдром Гийена—Барре — острое аутоиммунное воспаление периферических нервов. Однако проведенное в 2012 году крупное исследование показало, что развитие этого синдрома не связано с вакцинацией против менингита [34].
Взгляд в будущее
В настоящее время ВОЗ ведет широкую кампанию по борьбе с менингитом.
Во-первых, необходимо работать над взятием эпидемий под контроль и их предотвращением. ВОЗ делает упор на повышение доступности вакцин к возбудителям менингита в тех странах, где это необходимо, в первую очередь, вакцин против менингококка в странах «менингитного пояса».
Во-вторых, очень важно уделить внимание диагностике. Много ресурсов необходимо вложить в развитие более быстрых и доступных способов диагностировать менингит. Например, планируется разработать тест, который позволял бы ставить диагноз по анализу крови, а не спинномозговой жидкости. Ранняя и корректная диагностика менингита может существенно снизить смертность и предотвратить тяжелые осложнения от болезни.
В-третьих, планируется более качественный сбор статистики по заболеваемости менингитом в мире. На данный момент нет четкой картины того, что происходит во всем мире. Причем такая проблема наблюдается не только в Африке, но и в Восточной Европе, Северной и Южной Америках, Австралии. Полное видение проблемы позволит снизить заболеваемость и процент осложнений и применять корректные меры по борьбе с менингитом.
В-четвертых, ВОЗ подчеркивает необходимость усовершенствовать качество поддержки, оказываемой пациентам, которые перенесли менингит, и их семьям. Такие пациенты часто сталкиваются не только с последующими проблемами со здоровьем, но и со стигматизацией и другими социальными трудностями. Пристальное внимание к проблеме позволит облегчить жизнь тех, кого не миновала эта болезнь.
И, наконец, в-пятых, необходимо повышать вовлеченность различных государственных, благотворительных и здравоохранительных структур в проблему заболеваемости менингитом. Появление большого количества благотворительных организаций и государственных программ может внести существенный вклад в повышение качества медицинского обслуживания и реабилитации пациентов, особенно в африканских странах с эпидемиологической угрозой менингита.
Бактериальный менингит — одно из страшных заболеваний с высокой летальностью и риском инвалидизации. Размышляя над тем, необходимо ли вакцинироваться от него, всегда стоит помнить — а стоит ли страх перед прививками серьезных последствий этой коварной болезни?
https://www.sdat-analizy.ru/articles/kleshchevoy-entsefalit-simptomy-zarazhenie-lechenie-i-profilaktika/
https://biomolecula.ru/articles/meningit-mnogolikii-ubiitsa




